Заболевания сетчатки, имеющие воспалительную и инфекционную природу, очень редко развиваются изолированно, чаще всего они являются проявлением системных патологий. В структуре этой внутренней оболочки глаза содержатся два типа светочувствительных нервных окончаний — палочки и колбочки. Первые являются ответственными за обеспечение периферического и сумеречного зрения, а вторые — за цветовосприятие и степень остроты зрения. Вовлечение светочувствительного слоя в патологический процесс приводит к нарушению зрительного восприятия. Развитие воспаления в сетчатке носит название ретинита. При прогрессировании заболевания происходит вовлечение хориоидеи (сосудистой оболочки) и пигментного эпителия сетчатки.
Содержание
Описание патологии
Ретинит — воспаление любой природы, затрагивающее светочувствительную оболочку глазного яблока. Этот слой глаза представляет собой нежную ткань, которая ответственна за световосприятие и имеет толщину около 1/6 миллиметра. Сетчатка является внутренней оболочкой, прилегающей к сосудистой. Большой объем питательных веществ, необходимых для нормальной работы клеток, расположенных в этом слое, обеспечивается именно за счёт сосудистой оболочки.
Сетчатка не имеет в своём составе нервных окончаний, воспринимающих болевые ощущения, поэтому все воспалительные и инфекционные процессы, развивающиеся в этом слое, протекают безболезненно.
Чаще всего при повреждениях сетчатки в воспаление вовлекается сосудистая оболочка, которая носит название хориоидеи. Такое прогрессирование патологии приводит к формированию у пациента хориоретинита.
При развитии заболевания наблюдается характерная офтальмоскопическая картина. При этом невозможно точно установить в какой области светочувствительного слоя ткани возникает первичный очаг воспаления.
К ретиниту специалисты относят повреждение сетчатки, спровоцированное длительным воздействием на неё солнечных лучей. Такое поражение структур глаза не имеет воспалительной природы.
Заболевание характеризуется появлением деструктивных изменений в области поражения и воспалительной инфильтрацией на периферии сформированного очага. Одновременно с этим процессом инфильтрация возникает и во внутренних слоях сосудистой оболочки. Результатом является формирование рубцовой ткани.
Ретинит пигментоза. Пигментная дистрофия сетчатки — видео
Причины развития и виды воспаления сетчатки глаза
Основными причинами формирования ретинита являются следующие:
- болезни, развивающиеся в результате инфицирования организма различной патогенной флорой;
- коллагеноз;
- усиление аллергических процессов в организме;
- заболевания крови;
- болезни, связанные с эндокринной системой;
- дегенеративные патологические изменения структуры сетчатки;
- травмы органов зрения;
- интоксикация организма;
- высокоэнергетическое излучение.
Появление и прогрессирование заболевания провоцируют микробы, простейшие, паразиты или вирусы. Наиболее распространёнными причинами развития патологии являются такие инфекции, как сифилис, туберкулёз и токсоплазмоз. Помимо этого, спровоцировать заболевание могут некоторые другие гнойные и вирусные инфекции.
Возбудитель проникает в орган зрения по кровяному руслу. Очень часто развитие ретинита начинается одновременно с первыми обострениями пиелонефрита или при проникновении в организм патогенной микрофлоры. Помимо этого, появление болезни может быть спровоцировано общим заражением крови, а также менингитом и эндокардитом.
Чаще всего у человека выявляется ретинит, вызванный патогенной бактериальной флорой, значительно реже заболевание развивается в результате вирусного заражения.
Бактериями, способными спровоцировать болезнь, являются чаще всего специфические и неспецифические микроорганизмы:
- бледная трепонема;
- микобактерия туберкулёза;
- стафилококковая инфекция;
- стрептококковая инфекция.
Среди вирусных инфекций наиболее распространёнными являются:
- ВПГ первого и второго типа;
- вирус ветряной оспы;
- вирус гриппа, кори;
- аденовирусы и некоторые другие.
В очень редких случаях развитие ретинита может быть спровоцировано бруцеллёзом, микоплазмозом, хламидиозом и сыпным тифом.
Часто причиной появления патологического нарушения становится получение органом зрения травмы и повреждение светочувствительной оболочки глаза. Интенсивное воздействие ионизирующего излучения также способно спровоцировать ретинит.
Классификация: вирусный, туберкулёзный, пигментный, цитомегаловирусный, экссудативный и другие виды ретинита
В зависимости от причины возникновения специалисты выделяют несколько разновидностей ретинита:
- вирусный ретинит;
- туберкулёзный;
- септический;
- сифилитический;
- ревматический;
- токсоплазмозный;
- цитомегаловирусный;
- бруцеллёзный;
- псевдоальбуминуретический;
- диабетический;
- лейкемический;
- пигментный ретинит;
- экссудативный (болезнь Коатса).
В зависимости от происхождения патология подразделяется на два типа:
- экзогенную;
- эндогенную.
Экзогенные разновидности болезни возникают в результате влияния внешних факторов, эндогенные типы патологии появляются как следствие воздействия на организм внутренних факторов.
Краткая характеристика ретинитов вирусной и бактериальной природы
Вирусный ретинит развивается под влиянием на орган зрения таких возбудителей, как:
- вирус герпеса;
- аденовирус;
- вирус гриппа.
Патологические нарушения в структуре светочувствительной оболочки глаза очень часто выявляются в случае инфицирования организма вирусом гриппа. При этом наблюдается изменение степени прозрачности сетчатки от лёгкого помутнения до формирования белых пятен, имеющих различную форму и размер.
Цитомегаловирусный ретинит представляет собой заболевание, развивающееся на фоне возникновения иммунодефицитного состояния, например, ВИЧ. Этот тип патологии характеризуется формированием на глазном дне медленнорастущего ретинального очага, который при длительном прогрессировании захватывает все слои сетчатки. В процессе развития заболевания может сформироваться гематогенное отслоение светочувствительного слоя.
Сифилитический ретинит возникает вследствие проникновения в человеческий организм бледной трепонемы. Этот тип заболевания способен развиваться в результате появления ребёнка на свет с врождённым сифилисом.
Для врождённого сифилитического ретинита характерно формирование большого количества очагов белого цвета, которые перемежаются с тёмными. Этот признак заболевания сохраняется на протяжении всей жизни.
В случае выявления у человека приобретённой формы сифилитического ретинита, для заболевания характерно появление отёчности сетчатки и диска зрительного нерва. В стекловидном теле при прогрессировании этой формы отмечается появление диффузной взвеси в комплексе с плавающими помутнениями, помимо этого, наблюдается кровоизлияние в слое сетчатки.
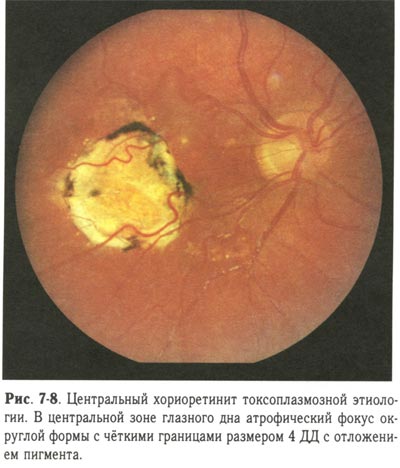
Токсоплазмозный ретинит развивается в результате внутриутробного инфицирования. Заболевание характеризуется наличием атрофических и рубцовых очагов, в которых наблюдается гипертрофия пигментного слоя светочувствительной оболочки. Очаги гипертрофии чаще всего формируются одиночные.
В процессе прогрессирования патологии следует опасаться возникновения экссудативной отслойки сетчатки и ретинальных кровоизлияний.
Туберкулёзный ретинит развивается в органе зрения в случае поражения глаза микобактериями. В процессе прогрессирования возникает гемофтальмит (проникновение крови в толщу стекловидного тела), который может спровоцировать тракционную отслойку сетчатки.
Ревматический ретиноваскулит отличается появлением белесоватых муфт, которые обладают зазубренными краями, расположенными по ходу сосудов. При длительном прогрессировании возможно появление экссудативного очага в области диска зрительного нерва, имеющего звездчатую форму.
Патологии, спровоцированные нарушением обмена веществ и заболеваниями кровеносной системы
Диабетический ретинит формируется в том случае, когда в процессе развития сахарного диабета наблюдается ухудшение состояния кровеносных сосудов, обеспечивающих питание сетчатки глаза. Их стенки начинают пропускать кровь и другие жидкости. Сосуды способны увеличиваться в размере и становятся ломкими. Прогрессирование патологии приводит к увеличению заболеваемости катарактой.
Характерным признаком диабетического ретинита является возникновение капиллярных микроаневризм и веретенообразных расширений вен, также появляются точечные кровоизлияния в светочувствительной оболочке. При дальнейшем развитии болезни происходит формирование фиброзных разрастаний.
Лейкемический ретинит возникает при острой форме лейкоза. Эта разновидность заболевания характеризуется обесцвечиванием глазного дна, которое сопровождается появлением множественных кровоизлиянияний в слой сетчатки. Помимо этого, на ретине наблюдается образование небольших по площади круглых очагов, которые в некоторых случаях имеют окаймление в виде красного ободка.
Наследственность — пигментный ретинит
Пигментный ретинит развивается в результате дистрофии и не как следствие прогресса воспалительно-инфекционного процесса. Эта разновидность болезни появляется под воздействием наследственных факторов, провоцирующих течение дегенеративных процессов в сетчатке глаза, которые связаны с наличием в организме аномалий фоторецепторов и пигментного эпителия. Прогресс патологии ведёт к потере большого количества фоторецепторов, что приводит к развитию разной степени слепоты.
Основным признаком патологического нарушения считается формирование отложений в форме костных телец, уменьшение количества и утолщение кровеносных сосудов, помимо этого, для заболевания свойственно появление восковидной бледности диска зрительного нерва.
Ретинит неясной этиологии
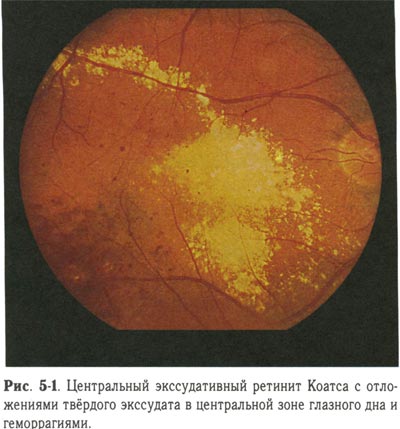
Ретинит Коатса является очень редким врождённым нарушением, которое способно спровоцировать частичную или полную слепоту. Причины прогрессирования этого заболевания не изучены. Для него характерно появления аномалий в развитии сосудов кровеносной системы, питающей сетчатку глаза. Наблюдается формирование массивной экссудации и кровоизлияния в поверхностных слоях сетчатки. Между светочувствительным слоем и хориоидеей происходит концентрация экссудата и крови, что провоцирует отслоение сетчатки.
По данным медицинской статистики, патология чаще всего выявляется среди мужской части населения в детском или подростковом возрасте. Наиболее вероятным вариантом является поражение одного глаза.
При прогрессировании заболевания у пациента наблюдается затуманивание зрения и его ухудшение.
Интересный факт — при фотографировании со вспышкой у больного глаза на снимках получаются жёлтые, а не красные. Это обусловлено отражением света от отложений, сформированных холестерином.
Очаги, возникающие при прогрессировании болезни, не имеют чёткой границы и чаще всего располагаются поблизости от жёлтого пятна или диска зрительного нерва. В процессе развития патологии они увеличиваются, происходит их слияние между собой. Характерный признак болезни — милиарные аневризмы (небольшие аномальные образования на венозных сосудах глаза).
Солнечный и травматический ретинит
Солнечный ретинит характеризуется появлением слепого участка в поле зрения, не связанного с его периферическими границами, который формируется после получения органом зрения дозы облучения, хроматопсией (искажением цветовосприятия). Отличительным признаком является образование желтовато-белых пятен, которые окружены серым ободком. Цвет их изменяется, по истечении 10–14 дней после получения облучения они приобретают красноватую окраску.
Травматический ретинит формируется в результате получения человеком травмы органа зрения. Заболевание развивается при повреждении сетчатки глаза.
Симптомы и признаки заболевания
При прогрессировании ретинита пациент не ощущает боли. Поэтому выявить наличие болезни можно только по снижению остроты и качества зрения. В случае формирования очага воспаления в макулярной зоне происходит изменение функции центрального зрения и правильного восприятия цветового спектра изображений.
Если воспаление распространяется на периферию сетчатки, происходит образование так называемого туннельного зрения, которое ограничивает обзор по сторонам, помимо этого, наблюдается нарушение сумеречного зрения.
Достаточно часто при прогрессировании болезни возникает раздвоение предметов, искривление контуров объектов и появление искр в глазах. В случае затухания воспаления на сетчатке глаза наблюдается формирование рубцовой ткани, что впоследствии ведёт к сильному снижению остроты зрения.
При дальнейшем развитии болезни может возникать большое число нарушений, среди них наиболее распространёнными являются:
- увеиты;
- эндофтальмииты;
- панофтальмеит.
Все эти патологии повышают риск утраты органа зрения.
Методы диагностирования
Главными методиками диагностирования болезни являются:
- осмотр органа зрения специалистом. Важнейшую роль при диагностировании патологии играет осмотр глазного дна. При возникновении ретинита, имеющего туберкулёзную этиологию, выявляется поражение сетчатки и наличие в ней большого количества очагов воспаления. При необходимости лечащий врач может назначить рентгенографическое обследование, компьютерную томографию, магнитно-резонансную томографию;
- проведение стандартной проверки остроты зрения;
- визиометрия. Использование визиометрии позволяет исследовать одну из основных функций глаза — остроту зрения, то есть физиологическую способность глаза видеть две различные точки под минимальным углом. При осуществлении визиометрии необходимо распознать объекты, которые носят название оптотипов;
- проведение цветового теста на определение полей зрения. Применяется, чтобы распознать промежутки выпадения зрения в общем диапазоне. Тестирование даёт возможность выявить заболевания глаз или проблемы с иннервацией, которые могут ограничить способность наблюдать чётко визуальные объекты. Чаще всего для получения ясной картины патологии требуется проведение в процессе обследования нескольких тестов:
- тест на определение фокусировки глаза;
- сетка Амслера. При её помощи проверяется возрастная дегенерация макулы;
- тест на определение периметров. Он проводится при помощи специального аппарата;
- тест зрения на экране по касательной. Для обследования применяется чёрный экран, имеющий концентрические круги и линии, которые исходят из центра. Тест позволяет получить полную схему поля зрения пациента;
- тест на способность различать цвета;
- компьютерная периметрия. Представляет собой обследование, которое выявляет наличие дисфункции в работе центрального и периферического зрения;
- офтальмоскопия. Использование этого метода позволяет провести осмотр глазного дна при помощи специальных приборов на предмет патологий. Проводится оценка состояния сетчатки, диска зрительного нерва и сосудов глазного дна;
- биомикроскопия. Методика позволяет провести бесконтактную диагностику недугов органов зрения. Путём применения щелевой лампы обследуются среда глаза и его структуры, выявляются патологические изменения;
- диафаноскопия. Представляет собой просвечивание узким пучком света. Применение этого метода позволяет выявить патологические изменения, сформировавшиеся в органе зрения.
При проведении диагностики патологии важнейшее значение имеют данные офтальмоскопического исследования глазного дна. Помимо этого, этиология заболевания устанавливается на основе оценки состояния больного и данных общего обследования организма.
Лечение
Лечение болезни является комплексным. Его проведение осуществляется обязательно в условиях стационара медицинского учреждения. Выбор способа терапии обуславливается разновидностью патологии и точностью диагностирования причин её возникновения. В зависимости от полученных результатов обследования может применяться оперативное или медикаментозное лечение.
Консервативные методы лечения
Проведение медикаментозного лечения болезни предполагает использование различных средств:
- Антибиотиков широкого спектра действия при выявлении бактериальной природы заболевания (Тетрациклин).
- Местных глюкокортикостероидов в форме гелей, капель и мазей (Дексаметазон и Метилпреднизолон). Для того чтобы обеспечить рассасывание воспалительного очага применяются Гемаза, Лидаза, Фибринолизин.
- Противовирусных препаратов в форме закапываний, инъекций. Такими средствами являются, например, индуктор интерферона — Полудан, который используется в форме подконъюнктивальных и парабульбарных инъекций (введений лекарственного средства через кожный покров в область нижнего века). Ацикловир принимается внутрь.
- Специальных противотуберкулёзных средств и других препаратов.
- Лекарств, повышающих метаболизм в сетчатке, для улучшения состояния сосудистой системы. Такими препаратами являются витамины А, Е, витамины группы В, Солкосерил и некоторые другие.
- Для обеспечения укрепления стенки сосудов врачи прописывают приём Аскорутина, Дицинона, Аскорбиновой кислоты.
Дополнительно при проведении медикаментозного лечения назначаются средства для стабилизации состояния сосудистой системы, спазмолитики, витаминные комплексы и метаболические препараты, средства для ускорения восстановления тканей. При специфическом ретините проводится терапия основного заболевания, которое спровоцировало развитие патологии.
Действенными оказываются также физиотерапевтические методы: электрофорез и фонофорез лекарственных веществ, использование токов высокой частоты, магнитного поля, ультразвука.
Медикаментозные средства — фотогалерея
- Солкосерил повышает метаболизм в сетчатке
- Аскорутин укрепляет стенки сосудов
- Дексаметазон — это кортикостероидный препарат, оказывающий противовоспалительное действие
- Полудан–противовирусный препарат
- Тетрациклин — антибиотик широкого спектра действия, необходим при бактериальной природе заболевания
Оперативное лечение
В случае выявления осложнений в течении ретинита проводится оперативное вмешательство, которое направлено на удаление стекловидного тела. Процедура носит название витроэктомии. Показаниями к применению этого метода хирургического лечения являются:
- деструкция стекловидного тела;
- отслоение сетчатки;
- макулярная складка;
- диабетический ретинит;
- макулярные повреждения;
- кровоизлияние в область стекловидного тела.
В случае возникновения отслоения сетчатки требуется экстренное проведение хирургического вмешательства путём применения метода лазерной коагуляции.
Лазерная коагуляция сетчатки глаза представляет собой хирургический метод лечения участков ретины, которые подвержены патологическим изменениям.
Проведение процедуры способствует укреплению сетчатки и надёжной её фиксации к нижележащему слою тканей. Воздействие лазером приводит к прижиганию ретины и разрастанию соединительной ткани в месте воздействия, что обеспечивает восстановление кровообращения и повышение остроты зрения. Помимо этого, лазерная коагуляция предупреждает дальнейшее отслоение.
Последствия и осложнения
Формирование в процессе развития патологии рубца на сетчатке приводит к таким неприятным последствиям, как ухудшение или утрата зрения, выпадение определённых полей. В случае поражения жёлтого пятна человек может лишиться возможности видеть пострадавшим глазом. В результате воспаления происходят кровоизлияния, которые провоцируют отслоение сетчатки, а это способствует возникновению резкой слепоты.
Главное и наиболее серьёзное осложнение — формирование хориоретинальных рубцов с обширной зоной поражения, которые остаются даже после того, как очаг воспаления локализован.
При отсутствии лечения наблюдается атрофия или неврит зрительного нерва, развивается увеит и происходит отслоение сетчатки с полной потерей зрения.
Профилактика и прогноз
Прогрессирование заболевания вызывает ухудшения зрения в той или иной степени выраженности.
По данным медицинской статистики, практически ни один пациент не имеет полного восстановления функций органа зрения после проведения лечения.
В качестве профилактики, которая позволяет избежать появления нежелательного заболевания, следует соблюдать следующие правила:
- Своевременно лечить вирусные и бактериальные инфекции, воспалительные заболевания.
- Предотвращать возникновение осложнений основного заболевания и своевременного его лечить.
- Заботиться о защите органов зрения от вероятной травмы и воздействия УФ-лучей.
- При наличии сахарного диабета регулярно проводить обследование у специалиста-офтальмолога.
- Проводить процедуры, укрепляющие иммунитет.
- При появлении первых симптомов обращаться к специалисту за помощью.
Прогноз для больного ретинитом является благоприятным. Большая часть пациентов живёт с этой проблемой на протяжении всей жизни.
Но имеется ряд разновидностей ретинита, которые являются смертельными. В случае отсутствия лечения у пациента могут наступить нежелательные последствия.
Ретинит представляет собой заболевание, которое способно в значительной мере ухудшить жизнь любого человека. По этой причине не следует откладывать на длительные сроки посещение врача при появлении первых признаков ухудшения работы органов зрения. Залогом удачного лечения является своевременное обращение за помощью.